Das Wichtigste vorab: Wie ist der aktuelle Stand, was den Impfstoff betrifft?
Zunächst einmal: Den einen Impfstoff gibt es nicht, eine ganze Reihe verschiedener Projekte weltweit ist im Rennen – mehr als 220 sogar. Darüber kann und sollte man sich freuen, es ist ein unglaublicher Erfolg der globalen Forschungsgemeinschaft. Jener Impfstoff, der die 91-jährige Britin Margaret Keenan (und ihr süßes Weihnachts-Pinguin-T-Shirt) Anfang Dezember auf einen Schlag berühmt machte, stammt von Biontech/Pfizer. In England sollen mittels Notfallzulassung in den kommenden Wochen laut BBC 800.000 Dosen verabreicht werden, in den USA laufen die ersten Impfungen Mitte Dezember an. In Russland haben ebenfalls schon Impfungen stattgefunden, allerdings mit einem Produkt, das anders funktioniert als das von Biontech/Pfizer (und umstritten ist.)
Also, in England wurde schon geimpft, in den USA, auch in Russland; man kann demnach zu Weihnachten die frohe Botschaft verkünden: Der Covid-19-Impfstoff kommt?! Wann kommt er in Deutschland an?
Biontech/Pfizer und Moderna hatten die Zulassung für ihre mRNA-Impfstoffe schon Ende November beantragt und waren damit die ersten. Für Biontech wird eine Entscheidung über die Zulassung für die europäischen Länder noch vor Weihnachten erwartet, für Moderna bis Mitte Januar. Abseits dessen gibt es noch eine zweite frohe Botschaft: Mehrere weitere potentielle Impfstoffe laufen bereits in der Phase III.
In der was?
Der Phase III. Impfstoffe gehören zu den sichersten Arzneimitteln überhaupt; bis ein neu entwickeltes Vakzin – so wird ein Impfstoff im Fachjargon genannt – zugelassen wird, hat es normalerweise ein extrem aufwändiges Herstellungs- und Prüfungsverfahren durchlaufen, das normalerweise gern auch mal zehn bis fünfzehn Jahre dauert und sich folgendermaßen zusammenfassen lässt:
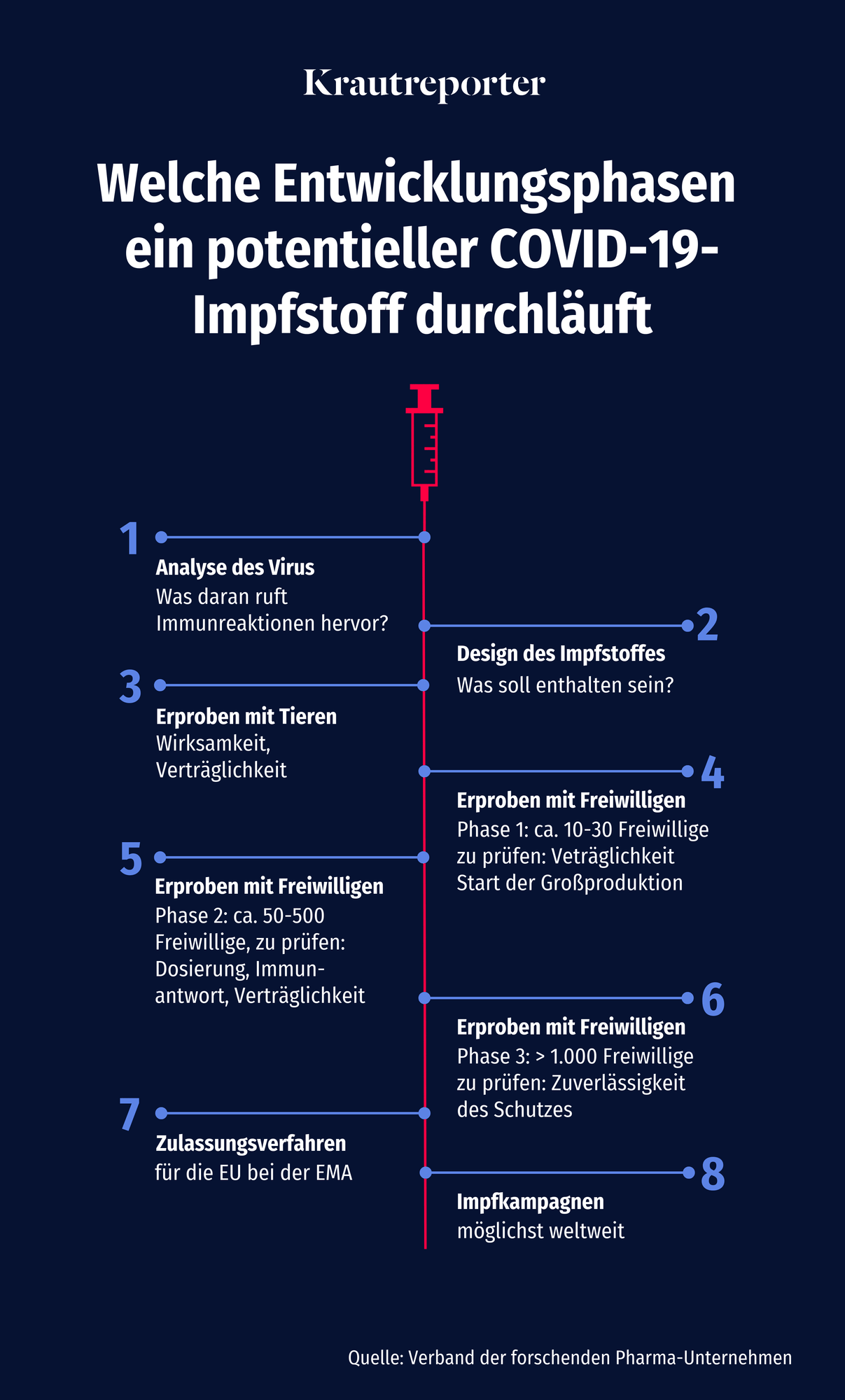
Die klinischen Tests der Phase III sind dabei besonders wichtig, denn dafür wird ein neues Vakzin an Tausende Probanden verabreicht; wenn es zu seltenen Nebenwirkungen kommen sollte, zeigen diese sich jetzt.
Das ist ja gut und schön, aber wann wird denn nun mit einem Impfstoff in Deutschland gerechnet?
Spätestens im Herbst 2021 sei genug Impfstoff vorhanden, so dass alle in Deutschland geimpft werden können, sagte Gesundheitsminister Jens Spahn (CDU) Anfang Dezember in der ARD-Talksendung von Sandra Maischberger. Man habe sich 300 Millionen Dosen von verschiedenen Herstellern gesichert, mit 750 Millionen Euro fördert die Bundesregierung drei deutsche Projekte (Biontech, Curevac und die IDT Biologika GmbH). Wenn genug Impfdosen zur Verfügung stehen, sollen sie in einem Stufensystem an die Bevölkerung verteilt werden; Risikogruppen haben Vorrang, etwa Senioren in Alten- und Pflegeheimen, Menschen, die älter sind als 80 Jahre, medizinisches Personal, Arbeitnehmer:innen in der Pflege. Dazu sollen im ganzen Land Impfzentren errichtet werden.
Wird dann alles gut werden? Also alles wieder normal?
Im Moment liegen alle Hoffnungen auf den verschiedenen Impfstoffen, vor allem auf dem von Biontech/Pfizer; ein bisschen ist es, als warte die Welt auf den Messias – und das liegt nicht an Weihnachten. Die Nachrichten der vergangenen Wochen haben dieser Hoffnung Vorschub geleistet: So zeigte der Impfstoff von Biontech eine viel höhere Wirksamkeit als Experten zunächst angenommen hatten, über die verschiedenen Altersklassen der Probanden hinweg. Von schwerwiegenden Nebenwirkungen ist bislang nichts bekannt.
„Ist doch top!“, denkst du jetzt vielleicht. Ja, ist es. Trotzdem kommt hier das große ABER: Wenn du denkst, dass 2021 schon sehr bald alles wieder so sein wird, wie es 2019 war, muss ich dir diese Hoffnung leider nehmen.
So, wie es momentan aussieht, wird es bis weit in die zweite Jahreshälfte 2021 dauern, bis auch eine breite Masse der Menschen außerhalb der Risikogruppen geimpft sein wird. Und selbst wenn die Verteilung der ersten Millionen Impfdosen schon im ersten Quartal 2021 in Deutschland starten soll, bleiben nicht wenige wichtige Fragen weiter offen: Wie lange wird die Immunität anhalten, wenn ich mich habe impfen lassen? Kann ein geimpfter Mensch trotzdem andere Personen anstecken? Welche Langzeitwirkungen ergeben sich? Werden sich überhaupt genug Menschen impfen lassen, so dass ein breiter Schutz in der Bevölkerung gewährleistet ist? Und wie soll man das Zusammenleben organisieren, wenn manche geimpft sind, andere nicht? Ein schnelles Back to normal wird es deswegen nicht geben. Maske, Hygienemaßnahmen, Abstand halten: All das wird uns auch 2021 begleiten.
Ganz ehrlich, ich habe sowieso Zweifel daran, ob ich diesen neuartigen Impfstoffen trauen sollte. Weil: Wenn die Entwicklung sonst so lange dauert, wieso ging es dann jetzt so schnell? Da ist doch was faul!
Ich kann deine Skepsis verstehen, aber es gibt eine rationale Erklärung, warum die globale Forschungsgemeinschaft beim Rennen um einen Impfstoff so schnell war. Beziehungsweise: Es gibt mehrere rationale Erklärungen: Zum einen fließt momentan sehr viel Geld in die Corona-Impfstoffforschung. Dafür hat sich Anfang Mai 2020 sogar eine supranationale Allianz aus über 40 Regierungen zusammengetan. Auch internationale Organisationen wie die Weltgesundheitsorganisation WHO und große Spender wie die Stiftung von Melinda und Bill Gates sind dabei (die USA und China allerdings nicht). Allein dieser „Spendergipfel“ hat 7,4 Milliarden Euro mobilisiert. Das Geld soll aber nicht nur für einen Impfstoff, sondern auch für Testmaterialien und Medikamente zur Verfügung gestellt werden. Die EMA hat zudem alle Zulassungsverfahren für Covid-19-Impfstoffe und -therapeutika ganz oben auf ihre Agenda gesetzt, was die Bearbeitung betrifft.
Die EMA? Wer oder was ist das denn?
Das ist die Europäische Arzneimittelagentur. Sie ist innerhalb Europas zusammen mit der EU-Kommission für das Prüfungs- und Sicherheitsverfahren eines neuen Impfstoffes zuständig. In Deutschland stellt das Paul-Ehrlich-Institut zudem sicher, dass ein Vakzin die nötigen Qualitäts- und Sicherheitsstandards einhält. Es ist sehr wichtig, sich diesen Sachverhalt klarzumachen: In die Entwicklung von neuen Impfstoffen wird extrem viel Sorgfalt gelegt. Neu hergestellte Vakzine werden während der Produktion vor der finalen Abnahme hundertfach maschinell überprüft; zuletzt checken dann auch Mitarbeiter noch einmal händisch, ob der hergestellte Impfstoff rein ist und alle nötigen Inhaltsstoffe enthält. Dazu als kleine Anekdote: Weil diese Überprüfung so wichtig ist, machen die zuständigen Mitarbeiter alle 30 Minuten Pause, um ihre Arbeit danach wieder in voller Konzentration ausüben zu können, Musik und Gespräche sind währenddessen verboten, wie die GEO-Redakteurin Vivian Pasquet in diesem Video berichtet. Aber ich war noch gar nicht fertig mit meiner Antwort auf die Frage davor …
… warum die Impfstoffforschung gegen Covid-19 so schnell war.
Genau. Moderna, das als allererstes Unternehmen bereits Mitte März seinen Impfstoffkandidaten in die Phase I der klinischen Tests schickte, war unter anderem auch deshalb so schnell, weil man bereits in die Phase I startete, während das Forscherteam noch auf die Ergebnisse aus den Tierversuchen wartete. Die einzelnen Stufen des Prüfungsverfahrens wurden also nicht ausgelassen, sondern einfach parallel durchgeführt. Das spart natürlich Zeit. Moderna war aber auch deshalb so schnell, weil das Unternehmen – genauso wie Biontech oder die ebenfalls deutsche Firma Curevac – auf ein neuartiges Verfahren zur Herstellung eines Impfstoffes setzt, das auf mRNA-Basis funktioniert (dazu kommen wir gleich). Und dafür lassen sich Erkenntnisse nutzen, die man bereits bei der Erforschung anderer Viren gewonnen hat, etwa bei SARS und MERS. Die Wissenschaftler und Forscherinnen, die an einem Impfstoff gegen Covid-19 arbeiten, fangen also nicht ganz bei null an. Auch das spart Zeit.
Zu Hilfe kommt den Forschenden außerdem die Tatsache, dass bereits früh in der Pandemie – Anfang Januar 2020 – die vollständige Genom-Sequenz von SARS-CoV-2 vorlag und im Netz abrufbar war. Wie diese Sequenz aussieht, kannst du dir hier anschauen. Ich weiß: Das sieht für dich aus wie ein einziges Buchstabenchaos. Für Expertinnen und Experten ist dieser Buchstabensalat aber wie die Gebrauchsanleitung des Virus in Hieroglyphen-Schrift. Forscher und Wissenschaftlerinnen können aus diesem Kauderwelsch wie in einer Art Bauanleitung herauslesen, wie bestimmte Proteine des Virus theoretisch aufgebaut sind – und wenn man eine solche Bauanleitung hat und zu lesen weiß, kann man daraus Ableitungen für die Herstellung eines Impfstoffes durchführen.
Und dieses mRNA-Dings, von dem ja alle reden, was soll das sein?
Klären wir zunächst, wie Impfen generell funktioniert. Ich hatte das in diesem Text angerissen, aber wir wollen die Zusammenhänge hier noch einmal vertiefen. Bei einer Schutzimpfung wird das körpereigene Immunsystem auf Befehl angeschaltet, in Form eines „Täuschungsmanövers“, das wie ein Trick funktioniert: Abgeschwächte, tote oder künstlich modifizierte Viren oder Teile davon werden dem Körper verabreicht. Warum? Weil das Immunsystem spezifische Moleküle des Virus, so genannte Antigene, erkennt. Daraufhin beginnt es, entsprechende Antikörper zu bilden. Die Infektion durch eine Impfung ist also nur „gespielt“. Hat unser Immunsystem einmal entsprechende Antikörper gebildet, merkt es sich diese Abwehrreaktion. Wenn der Erreger nach der Impfung wirklich angreifen sollte, hat das Immunsystem schon eine Waffe entwickelt – und die Krankheit bricht gar nicht erst aus.
Alright, so weit, so gut. Jetzt aber mal Butter bei die Fische: Was bitte ist ein mRNA-Impfstoff?
Das „m“ steht für „messenger“, also für Bote. Die Abkürzung „RNA“ für „Ribonukleinsäure“. Die RNA sieht als Molekül so ähnlich aus wie „DNA“, also wie „Desoxyribonukleinsäure“. Sowohl RNA als auch DNA liegen in jeder Zelle des Körpers vor, Wissenschaftlerinnen und Forscher sind in der Lage, beide chemische Strukturen im Labor gezielt zu verändern. Mittlerweile geht das sogar relativ einfach und schnell. RNA und DNA sind zwar chemisch eng miteinander verwandt, unterscheiden sich aber in ihrer Funktion: Während DNA die genetischen Informationen eines jeden Organismus durch ihren festgelegten Code speichert, kann man sich die RNA wie eine Übersetzung dieser genetischen Informationen vorstellen, die die Zelle benötigt, um Aminosäuren und daraus Proteine herzustellen. Die regeln eigentlich alles in unserem Körper und sind deswegen super-wichtig; als Hormone steuern sie zum Beispiel Stoffwechselprozesse, als Enzyme katalysieren sie biochemische Reaktionen, in der Kommunikationskette innerhalb des Körpers spielen sie ebenfalls eine Rolle. Du kennst auch ein wichtiges Protein: Insulin.
Aber kommen wir zurück zur RNA: Die dient also tatsächlich als eine Art Bote, der die nötige genetische Information in Form einer Bauanleitung für Proteine an den Herstellungsort transportiert. Diese Boteneigenschaft macht sich das neue Herstellungsverfahren auf mRNA-Basis zunutze: Bei herkömmlichen Verfahren müssen die als Impfstoff verwendeten Erreger oder dessen Bestandteile erst hergestellt werden – laut der Deutschen Apothekerzeitung werden beispielsweise zur Herstellung des saisonalen Grippeimpfstoffes pro Jahr rund eine halbe Milliarde Hühnereier verwendet.
Was!? Das ist doch ein Witz!
Nein, ist es nicht. Tatsächlich werden rund 90 Prozent des Grippeimpfstoffes mit Hilfe von Hühnereiern gewonnen; in ihnen vermehrt sich das Virus millionenfach, um später wieder entnommen zu werden.
Klingt enorm aufwendig.
Ist es auch. Denn all das kostet Zeit. mRNA-basierte Vakzine funktionieren anders: Für sie verwenden Forscher kein aufwendig gezüchtetes Virusmaterial, sondern nur die chemische Bauanleitung für Teile davon – eben jenen Ausschnitt der mRNA, der die Bauanleitung für die virusspezifischen Antigene trägt. Diese Bauanleitung wird in den Körper eingeschleust, den Rest übernimmt die Zelle selbst, als sei sie plötzlich deine Apotheke: Sie produziert das spezifische Antigen und provoziert so die Bildung von entsprechenden Antikörpern im Immunsystem.
Ist ein mRNA-Impfstoff denn sicher?
Genau das wird ja gerade in verschiedenen Projekten rund um den Globus getestet. Das Verfahren ist jedenfalls so neu, dass es vor der Corona-Pandemie keinen anderen Impfstoff gab, der auf dieser Herstellungsweise basiert.
Ich habe gehört, dass die neuen Impfstoffe auf mRNA-Basis in das menschliche Genom eingebaut werden! Stimmt das?
Nein, das stimmt nicht. Die Funktion der RNA sieht gar nicht vor, ins menschliche Genom eingebaut zu werden. RNA ist lediglich eine Art Abschrift der DNA und dient innerhalb der Zelle als Bauanleitung dazu, Proteine herzustellen. Es ist sogar andersherum als deine Bedenken nahelegen: Weil RNA als chemisches Molekül so instabil ist, standen Wissenschaftlerinnen und Forscher lange vor der Frage: Wie einen mRNA-Impfstoff haltbar machen, sodass er nicht nach einigen Tagen im Kühlschrank zerfällt? Wie die Logistik der Lieferkette so planen und fehlerfrei umsetzen, dass die nötige Kühlung zu keinem Zeitpunkt unterbrochen wird? Denn RNA wird – im Gegensatz zu DNA – nach einer gewissen Zeit abgebaut; RNA-Moleküle sind quasi wie Snapchat, also nur für eine gewisse Zeitspanne haltbar.
Also meine Gene können durch mRNA-Stoffe nicht mutieren? Ich habe das aber so auf social media gelesen!
Es existieren leider sehr viele Falschmeldungen rund um die neuen mRNA-Impfstoffe. Aber dass sie in das menschliche Genom eingebaut werden, ist schlicht falsch. Und das aus mehreren Gründen: Erstens liegt unsere DNA im Zellkern vor; die Impfstoff-mRNA dringt aber nur in die Zelle ein (wo die Proteine zusammengebaut werden), nicht in den Kern. Sie gelangt also gar nicht an den Ort innerhalb der menschlichen Zelle, an dem unsere DNA gespeichert ist. Zweitens sehen DNA und mRNA chemisch unterschiedlich aus, wie oben schon erwähnt; mRNA-Bausteine können also gar nicht einfach so in DNA eingebaut werden. Dafür bräuchte die Impf-mRNA bestimmte chemische Sequenzen, über die sie aber nicht verfügt.
Hm, ich habe aber noch andere Bedenken. Zum Beispiel habe ich gelesen, dass Impfen krank machen kann. Etwa Allergien auslöst – oder noch schlimmer sogar Autismus!
Der angebliche Zusammenhang von Impfen und Autismus ist nichts weiter als eine glatte Lüge. Sie basiert auf einem manipulierten wissenschaftlichen Papier, das der britische Arzt Andrew Wakefield 1998 in dem (leider) sehr renommierten Wissenschaftsmagazin „The Lancet“ veröffentlicht hat. Wie sich später herausstellte, war die Studie von Anfang an manipuliert worden; Wakefield verlor daraufhin die Approbation und wanderte in die USA aus. Das Gerücht, eine Impfung gegen Masern, Mumps und Röteln löse Autismus aus, hält sich aber weiterhin hartnäckig in der Welt. Auch, weil es immer wieder angeheizt wird. So wie in diesem Tweet von Donald Trump, in dem er 2014 diese Fake News verbreitete: „Gesundes Kleinkind geht zum Arzt, wird mit verschiedenen Impfstoffen vollgepumpt, fühlt sich nicht wohl danach, verändert sich – AUTISMUS! Es gibt viele solche Fälle!“
Man hört aber doch immer wieder von Nebenwirkungen, die sich durchs Impfen ergeben.
Diese können auftreten, das stimmt. Meine Kollegin Silke schreibt in diesem Text von „Rötungen, Schmerzen und Schwellungen an der Einstichstelle, Fieber, Abgeschlagenheit, Übelkeit und geschwollene(n) Lymphknoten“ – allerdings weisen zahlreiche Therapeutika weitaus schlimmere Nebenwirkungen auf. Und eine gerötete Einstichstelle steht in keinster Weise im Verhältnis zu einer ausgerotteten Infektionskrankheit.
Was ist mit Allergien?
Laut Robert Koch-Institut konnte dieser Zusammenhang bislang nicht wissenschaftlich nachgewiesen werden. In der DDR beispielsweise, in der eine gesetzliche Impfpflicht bestand, gab es kaum Allergien. Diese nahmen laut RKI erst nach der Wende zu – gleichzeitig nahm die Impfquote aber ab. Auch anaphylaktische Reaktionen (und damit eine pathologische Akutreaktion des Immunsystems), die von Hautausschlag bis zu akuter Atemnot reichen können, sind im Zusammenhang mit Impfstoffen sehr, sehr selten. „Nur bei 33 von 25.173.965 Patienten kam es nach einer Impfung zur gefürchteten Reaktion“, schreibt das Ärztenetzwerk Esanum hier.
Was ja als Schlagwort auch immer wieder durch die Medien geistert im Zusammenhang mit SARS-CoV-2 und einem Impfstoff gegen COVID 19: das Wort Impfpflicht. Wieso halten Experten eine solche generell für sinnvoll?
Zunächst das Wichtigste zuerst: In Deutschland wird es keine Impflicht gegen COVID-19 geben. Das hat die Bundesregierung immer wieder klar gesagt. Man muss sich dennoch klarmachen: Impfen ist eine riesige Errungenschaft der Medizin. Impfungen retten Leben. Laut WHO zwei bis drei Millionen pro Jahr. Denn durch flächendeckende Impfungen können schlimme und manchmal tödliche Krankheiten tatsächlich ausgerottet werden, wie beispielsweise Pocken. Oder Tetanus: Diese Krankheit, ausgelöst durch Bakterien, kann tödlich sein. Eine Impfung schützt dagegen. Die Kinderlähmung, verursacht durch Polioviren, ist ein ähnlicher Fall: In Deutschland infizierte sich zuletzt 1990 eine Person mit Polio, also vor 30 Jahren. Das ist ein großer Erfolg, der nur zustande kommen konnte, weil genug Menschen sich haben impfen lassen und sich so eine breite Immunität entwickeln konnte.
Meinen Experten das, wenn sie von „Herdenimmunität“ sprechen?
Genau. Damit eine Infektionskrankheit mit Hilfe eines Impfstoffes ausgerottet werden kann, müssen sich genug Menschen impfen lassen. So wird einem Virus quasi die Basis entzogen, sich weiter ausbreiten zu können; als würde man ihm das nötige Nährmedium entziehen. Der Impfforscher Hendrik Streeck spricht in dieser Sendung von einer „Solidargemeinschaft“: Da nicht jeder geimpft werden kann, beispielsweise ein ungeborenes Kind oder eine schwangere Frau, werden diese Personen mitgeschützt, wenn andere sich impfen lassen und das Virus sich so nicht mehr ausbreiten kann.
Aber wenn ein Virus als ausgerottet gilt, muss ich mich doch dann nicht mehr impfen lassen?
Doch. Denn auch wenn sehr viele Menschen in einem Land gegen eine Krankheit geimpft sind, kann es lokal immer noch zu einem Ausbruch kommen. Beispiel Masern: Im April 2018 ereignete sich in Köln ein lokaler Masernausbruch, der sich aus dem Stadtviertel Ehrenfeld über die ganze Stadt ausgebreitet hat. Bis Juni 2018 zählten die Mitarbeiter des Kölner Gesundheitsamtes 135 Fälle, schließlich lancierte das Amt mithilfe der Kölner Verkehrsbetriebe und des Fußballvereins 1. FC Köln eine breite Impfkampagne. Mit Erfolg: Im Juli 2019 verzeichnete das Gesundheitsamt kaum Neuinfektionen, die Zahl der Masernfälle blieb bei 139 Infizierten stehen. Im August wurden keine Neuinfektionen mehr gemeldet. Eine Epidemie konnte abgewendet werden.
Masern? Waren die nicht längst weg?
Im Jahr 2018 gab es europaweit so viele Fälle wie seit acht Jahren nicht mehr. Und im vergangenen Jahr verkündete das RKI, dass es in Deutschland gegen Masern immer noch zu große Impflücken gebe. Zwar hätten 97,1 Prozent der Erstklässler die erste Masern-Impfung durchlaufen, sagt das RKI, aber die erste und die zweite Impfung hätten bundesweit nur rund 93 Prozent erhalten – zu wenig bei einer angepeilten Impfquote von 95 Prozent.
Wer entscheidet eigentlich, ob gegen eine bestimmte Krankheit geimpft werden soll oder nicht?
Diese netten Menschen hier:

© Robert Koch-Institut
Wer ist das?
Das ist die STIKO, die ständige Impfkommission. Sie entscheiden nicht direkt, aber sie spricht Impfempfehlungen aus. Der Bundestag entscheidet letztlich, ob Impfpflicht ja oder nein. So hat er im vergangenen November die Masernimpfpflicht für Kita- und Schulkinder eingeführt.
Die STIKO besteht aus zwölf bis 18 Personen, ehrenamtlichen Experten, ernannt vom Bundesgesundheitsministerium. Es sind zum Beispiel Professorinnen aus der Mikrobiologie und Immunologie, aber auch Kinderärzte und Epidemiologinnen. Um Interessenkonflikte zu vermeiden, sind die Mitglieder zur Selbstauskunft gegenüber dem Bundesministerium für Gesundheit verpflichtet. Dessen Vertreter sowie Mitarbeiter des Paul-Ehrlich-Instituts und des RKI stehen der STIKO beratend, aber ohne Stimmrecht zur Seite. Die STIKO sammelt in einzelnen Arbeitsgruppen Wissen, zieht andere Expertinnen und Experten hinzu und geht nach einer so genannten Standardvorgehensweise (SOP) vor (die du dir hier anschauen kannst). Als sich die STIKO beispielweise 2018 für eine Impfung gegen HPV-Viren (die über Intimkontakte weitergegen werden und Krebs auslösen können) auch für Jungen aussprach, war der Entscheidung eine Vorbereitung von zwei Jahren vorausgegangen.
Hinter Impfempfehlungen steht also keine Laune, sondern wissenschaftliches Wissen und Arbeiten. Und hinter Impfstoffen verbergen sich keine gefährlichen Zaubermittel – sondern seriöse und extrem aufwendige Forschung.
Redaktion: Philipp Daum, Schlussredaktion: Susan Mücke, Bildredaktion: Martin Gommel

